Pengenalan
Diagnosis genetik pre-implan atau preimplantation genetic diagnosis (PGD) merupakan ujian genetik yang dijalankan ke atas gen dan kromosom embrio yang dihasilkan melalui teknik persenyawaan in vitro (in vitro fertilisation, IVF). Ini adalah untuk mengesan penyakit genetik dan kegagalan kromosom yang khusus dan yang telah diketahui.
PGD merupakan satu teknik yang digunakan untuk pasangan yang berisiko menjalani pemeriksaan genetik dan mengelakkan mereka daripada menurunkan penyakit yang berkaitan dengan genetik tersebut kepada anak-anak mereka.
Kromosom adalah struktur yang terbina daripada protein dan molekul deoxyribonuclei acid (DNA) yang mengandungi gen berserta kandungan genetik bagi membolehkan maklumat perkembangan embrio dan bagaimana individu tersebut membesar yang diturunkan daripada ibu atau bapa kepada anak-anak mereka. Setiap sel mestilah mempunyai 46 kromosom di mana sperma dan telur mempunyai 23 kromosom setiap satu.
Sekiranya kromosom telah hilang atau telah disalin lebih daripada satu, arahan genetik akan menjadi abnormal dan embrio tidak mampu membesar menjadi anak yang ‘sihat’.
Sejarah
Biopsi pertama dalam sejarah ke atas embrio telah dilakukan oleh Edward and Gardner ke atas embrio arnab pada tahun 1968. Sebagai satu cara alternatif ke atas diagnosis prenatal, PGD telah diperkenalkan di United Kingdom kepada manusia sejak tahun 1980-an.
Teknik ini, turut diperkenalkan bagi mengenal pasti jantina embrio tersebut, secara tidak langsung dapat mengelakkan penyakit yang berkaitan dengan kromosom X. Kini, PGD boleh dilakukan bagi mengenal pasti penyakit mutasi genetik seperti trisomy 18 (Edward syndrome), trisomy 21 (Down syndrome), dan yang berkaitan dengan kromosom X dan Y.
Kepentingan
PGD boleh mengelakkan pasangan yang berisiko daripada mewariskan kegagalan genetik mereka dan mampu mengurangkan risiko bagi memiliki anak yang mempunyai kandungan genetik yang berisiko. Teknik ini juga merupakan satu pilihan bagi pasangan tersebut untuk menjadi ibu bapa tanpa melibatkan sebarang risiko untuk menjalani prosedur bagi memusnahkan kandungan (termination of pregnancy).
PGD adalah untuk :
- Mereka yang telah mempunyai anak dengan masalah genetik serius
- Mereka yang terpaksa menjalani prosedur bagi memusnahkan kandungan mereka yang lepas kerana masalah genetik yang serius. (termination of pregnancy)
- Mereka yang mempunyai sejarah keluarga dengan masalah genetik
- Mereka yang mempunyai sejarah keluarga dengan masalah kromosom
Prosedur
PGD adalah teknik yang melibatkan ujian ke atas satu atau lebih sel daripada embrio yang disenyawakan di luar tubuh melalui teknik IVF bagi mengesan masalah genetik. Ujian akan dijalankan bagi mengenal pasti kegagalan genetik yang mungkin dimiliki oleh embrio tersebut.
Embrio yang tidak memiliki masalah genetik (euploid) akan dimasukkan semula ke rahim ibu dengan harapan dapat meneruskan kandungan yang normal dan anak yang sihat. PGD akan lengkap bersama IVF/ICSI-(intracytoplasmic sperm injection) bermula daripada rangsangan ovari, pengambilan telur, persenyawaan, biopsi embrio, ujian genetik dan pemindahan embrio tanpa perlu dibekukan.
Bagi membolehkan badan pola atau polar body (PB), dan sel-sel dari embrio dikeluarkan, zona pellucida perlu dipecahkan. Terdapat tiga cara bagi membolehkan zona pellucida dibuka :
- melalui larutan asid tyrode
- kaedah mekanikal
- pancaran laser.
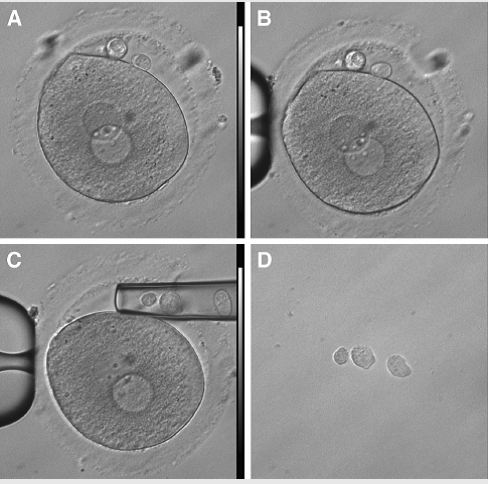
Rajah 1. Satu contoh teknik bantuan pancaran laser bagi membolehkan zona dibuka dan PB biopsi dilakukan.
(A) kedudukan telur dengan PB dikenalpasti,
(B) bukaan pada zona dikenakan melalui pancaran laser,
(C) satu kapilari biopsi yang tumpul diletakkan pada bukaan tersebut bagi membolehkan PB disedut keluar dan diletakkan di dalam media yang berasingan
(D). Sumber: Montag et al., 2013.
A. Peringkat atau masa embrio biopsi dilakukan
Biopsi akan dilakukan ke atas oosit atau sel-sel daripada embrio sebelum ujian dilakukan bagi mengenal pasti masalah genetik. Terdapat tiga jenis biopsi :
- Badan pola (PB) biopsi yang melibatkan PB pertama, kedua atau kedua-duanya sekali,
- Blastomere biopsi atau embrio dalam peringkat membahagi yang biasanya dilakukan pada hari ketiga usia embrio,
- Blastosis or trophectoderm biopsi pada hari kelima usia embrio.
Setiap peringkat biopsi diterangakan seperti berikut :
1. Polar body (PB) biopsi
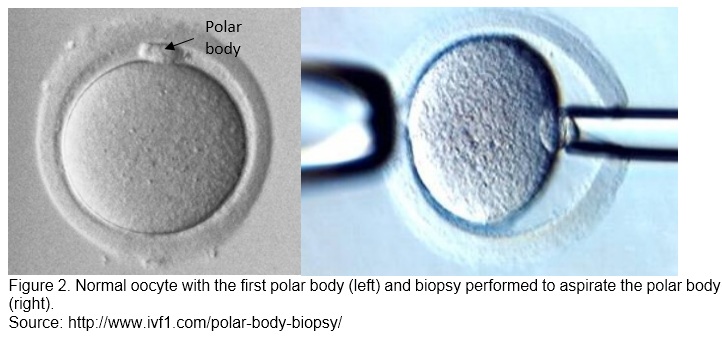 |
 |
Rajah 2. Oosit normal dengan PB pertama (kiri) dan biopsi dilakukan bagi mengeluarkan PB tersebut (kanan).
Sumber: http://www.ivf1.com/polar-body-biopsy/
Biopsi ini dilakukan pada awal peringkat telur. Turut dikenali sebagai prosedur yang kurang kasar (non-invasive), biopsi ini mampu memperolehi spesimen pada peringkat awal dan membolehkan banyak masa untuk analisis di makmal dan pemindahan embrio dilakukan tanpa perlu dibekukan.
Dua cara bagi melakukan PB biopsi, adalah samada melalui PB pertama yang dikenal pasti sebelum persenyawaan (Gambarajah 2, kiri) diikuti dengan PB kedua selepas persenyawaan atau hanya ke atas PB kedua. Bagi peringkat biopsi ini, maklumat kegagalan kromosom dari pihak ibu/maternal dapat diperolehi tanpa mengganggu perkembangan embrio (Brezina et al., 2013).
2. Blastomere Biopsi
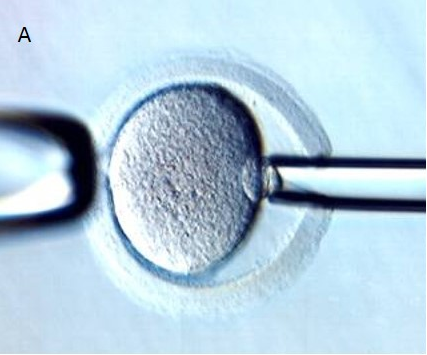
 |
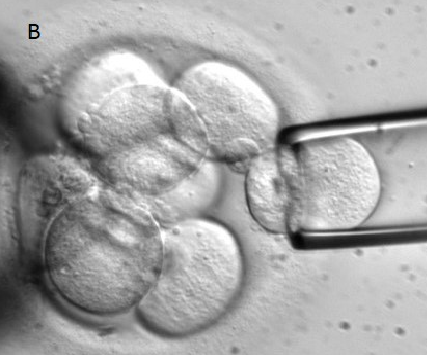 |
Rajah 3. Pada hari ketiga usia embrio, 8 blastomere (sel) kelihatan sebelum biopsi (kiri) dan biopsi dilakukan keatas satu sel embrio bagi membolehkan ujian seterusnya dilakukan.
Sumber: https://lucyonthemoon.wordpress.com/2012/01/26/les-cellules-souches-vues-au-jt/
Biopsi ke atas satu atau dua sel (blastomere) dari embrio pada peringkat pembahagian sel (Gambarajah 3) bagi membolehkan PGD dilakukan untuk mengenal pasti kesilapan yang mungkin berasal dari bapa/paternal atau selepas proses pembahagian sel (meiosis) yang mengakibatkan aneuploid berlaku selepas persenyawaan.
3. Blastosis biopsi
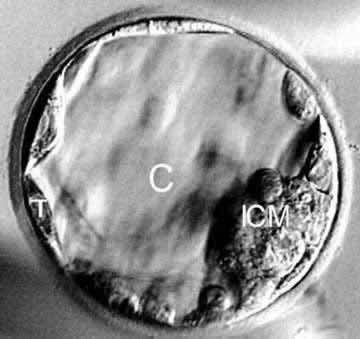 |
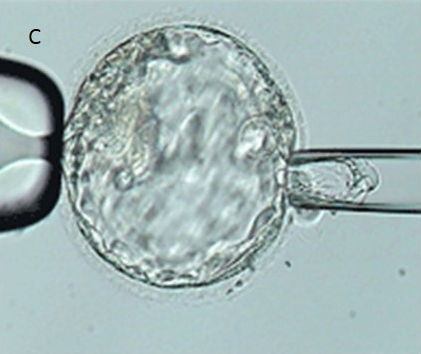 |
Rajah 4. Trophectoderm (T), kaviti (C), dan sel dalaman ‘inner cell mass’ (ICM) yang telah berkembang semasa tumbesaran embrio pada hari kelima (kiri), sel trophectoderm akan dibiopsi di bahagian tertentu dan akan diputuskan daripada keseluruhan embrio melalui bantuan pancaran laser untuk proses seterusnya.
Sumber: http://www.acfs2000.com/pgd-23-chromosome-microarray-how-its-done.html
Berbeza dengan cuma satu sel yang dibiopsi ketika peringkat biopsi blastomere, trophectoderm biopsi mampu menguji lebih banyak sel, dan membolehkan lebih banyak jujukan DNA dihasilkan serta ujian PGD yang lebih tepat dapat dilakukan (Scott et al., 2013). Namun begitu, lebih banyak masa diperlukan bagi melakukan ujian terhadap sel-sel trophectoderm tersebut, menyebabkan pemindahan embrio tidak dapat dilakukan dengan segera. Oleh itu, program pembekuan yang bagus diperlukan bagi membolehkan embrio yang normal atau euploid dapat diselamatkan dan dipindahkan kerahim ibu (Adler et al, 2014)
B. Kaedah saringan ujian genetik
PB atau biopsi sel dari blastomere atau trophectoderm biopsi akan dianalisis bagi mengetahui penyakit genetik yang ingin dikenal pasti. Pelbagai jenis teknologi dalam mengenal pasti sesetengah atau satu atau kedua-dua pasangan kromosom dari paternal atau ujian aneuploid dalam kalangan pesakit IVF juga adalah penting.
Sama ada teknologi tersebut menjimatkan masa, mempunyai kos yang effektif, dalam makmal yang sama atau makmal yang berbeza (outsource), teknologi yang digunakan haruslah seimbang dengan keperluan mengenal pasti embrio euploid, akibat daripada proses biopsi tersebut keatas embrio, serta sebarang keputusan false positive atau false negative (Handyside 2013).
Teknik molekular sitogenetik pertama yang diperkenalkan bagi mengenal pasti kehadiran aneuploidi adalah fluorescence in situ hybridization (FISH) dengan kombinasi alat kromosom-khusus yang telah dilabelkan dengan pelbagai fluorochrom. Namun begitu, teknologi ini hanya sesuai untuk mengenal pasti hanya dari 12 ke 14 kromosom tertentu yang telah diketahui tempat berlakunya kesilapan kromosomal seperti trisomy 21, X- and Y-linked chromosomes.
Polymerase chain reaction (PCR) atau tindak balas berantai polymerase, telah digunakan untuk mengenal pasti kegagalan gen tunggal, termasuk kegagalan dominan dan resesif di mana jujukan DNA tertentu akan disalin berulang kali untuk melengkapkan proses analisis. PCR memberikan peluang untuk memperoleh lebih banyak salinan genome yang tertentu bagi saringan ujian yang seterusnya. Walaupun teknologi ini sangat jitu dan khusus, kandungan sampel DNA yang tulen dan berkualiti kadangkala sukar diperolehi daripada sampel sel tunggal.
Selain itu, teknologi jujukan tunggal genome sel yang merupakan satu teknologi baharu telah diperkenalkan bagi menghasilkan jujukan penuh keseluruhan DNA dari embrio tersebut diperolehi. Melalui jujukan generasi baharu (next generation sequencing), PGD dapat dilakukan dengan menggunakan strategi yang tertumpu kepada multiplex PCR yang dapat mengenal pasti kedua-dua bahagian mutasi dan kromosom khusus yang diperlukan melalui hasil jujukan tersebut. Teknologi ini dapat mengurangkan keperluan bagi menganalisis jujukan bahagian mutasi yang tepat, lalu mengurangkan masa dan kos untuk menganalisa keputusan yang telah diperolehi.
Risiko Dan Faktor-faktor Yang Perlu Dipertimbangkan
Selain daripada memastikan kepentingan masa biopsi dilakukan, serta kaedah yang digunakan bagi menganalisis teknik PGD, terdapat juga faktor-faktor yang perlu dipertimbangkan sebelum PGD disyorkan kepada pesakit yang menjalani PGD seperti, kehadiran ‘mosaicism’ yang terdapat pada peringkat perkembangan embrio semasa biopsi blastomere (Brezina et al., 2013, Scott et al., 2013a). Ini adalah satu keadaan di mana di dalam satu embrio yang euploid (normal), terdapat sel aneuploid dan keadaan ini menyebabkan keputusan yang terhasil tidak menyerlahkan potensi embrio tersebut (Brezina et al., 2013).
Fenomena ini menyebabkan timbul lagi satu persoalan; adakah biopsi satu atau dua sel dapat mewakili jujukan genomik keseluruhan embrio?
Pada persidangan ESHRE berkaitan dengan isu PGD pada tahun 2011, biopsi pada peringkat blastomere, dikatakan telah memberi impak negatif terhadap kesan klinikal apabila lebih daripada satu sel dibiopsi jika dibandingkan dengan biopsi di peringkat balstosis (Harton et al., 2011).
Selain itu, teori ‘self correct’ di dalam embrio, merupakan halangan teknikal dalam melaksanakan PGD dan kepentingan dalam menganalisis keputusan juga penting bagi mengelakkan keputusan ‘false-positive’.
Kes-kes tertentu mengsyorkan bahawa embrio selepas biopsi mampu ‘membetulkan’ keabnormalannya sendiri (Magli et al., 2000, Munné et al., 2005) di mana embrio dengan ‘mosaicism’ tidak boleh dianggap abnormal sebelum dianalisis semula semasa peringkat blastosis dan dibuang (ASRM, 2008). Walaupun terdapat pelbagai faktor seperti ketepatan kaedah pemeriksaan yang digunakan serta kaitannya dengan proses ‘self-correct’ embrio boleh dipersoalkan, namun pemerhatian terhadap keputusan PGD dan masa biopsi dilakukan boleh disalah erti.
Selain daripada faktor biologi serta ketepatan teknologi dalam menganalisis keabnormalan dalam embrio, teknik biopsi itu sendiri adalah cukup mencabar. Ini kerana, embrio atau telur seharusnya dirawat dengan lemah lembut dan berhati-hati. Embrio adalah sangat berharga dan ‘mengandungi’ harapan kejayaan bagi pasangan yang menjalani rawatan IVF.
Terdapat juga bukti bahawa melakukan biopsi ke atas embrio boleh mengakibatkan kesan sampingan ketika proses memecahkan zona melalui kaedah tyrodes asid dan laser (Montag et al., 2004, Harton et al, 2011).
Walaupun zona tersebut berjaya dipecahkan, mampukah proses-proses seperti biopsi, penganalisaan semula embrio yang mampu ‘self-correct’ atau tidak berjaya dianalisis dapat memberikan kesan yang lebih baik berbanding trauma dan stress ke atas embrio? Di sinilah timbul isu betapa pentingnya mempunyai embriologis yang berpengalaman, dan terlatih dalam melakukan proses embrio biopsi tersebut seperti yang pernah disarankan oleh kumpulan ESHRE yang bersidang mengenai isu PGD pada tahun 2011 (Harton et al., 2011).
Pasangan yang mempunyai masalah keturunan genetik yang mungkin akan menurunkannya kepada waris mereka, juga harus mempertimbangkan segala risiko yang turut terlibat dalam proses rawatan IVF seperti ‘ovarian hyper stimulation syndrome’ (OHSS), risiko kandungan lebih daripada satu, dan risiko mempunyai anak yang mempunyai penyakit yang sama. Namun, diagnosis prenatal masih boleh ditawarkan kepada pesakit yang hamil daripada proses embrio selepas PGD.
Kebaikan
PB biopsi adalah masa yang sesuai untuk melakukan biopsi dan mengenal pasti 40% aneuploidi yang berpunca daripada akibat kegagalan pembahagian sel meiosis I (Scott et al., 2013a).
Bagi sesetengah negara seperti Jerman yang mempunyai akta perlindungan ke atas embrio “for any other purpose not serving its preservation”, biopsi ke atas PB adalah merupakan masa yang terbaik untuk meneruskan teknik PGD.
Namun begitu, penyelidik Jerman mempunyai pendapat yang bertentangan dengan undang-undang negara mereka dengan melaporkan bahawa saringan aneuploid melalui biopsi PB tidak dapat meningkatkan kebaikan rawatan kesuburan (Haaf et al., 2010).
Pelbagai kebaikan dan keburukan dalam melakukan biopsi ke atas telur dan embrio bagi melakukan prosedur PGD. Namun begitu, kaedah pemeriksaan genetik ini dilaporkan mampu mengurangkan ‘kehilangan’ embrio selepas implantasi kerana mampu mengesan aneuploidi yang mampu meningkatkan kadar kelahiran jika dibandingkan dengan kehamilan secara semulajadi dalam kalangan pasangan yang mempunyai kegagalan struktur kromosom yang kerang mengalami keguguran (Franssen et al., 2010).
Rujukan
- Adler A., Lee H.L., McCulloh D.H., Ampeloquio E., Clarke Williams M., Wertz B.H., & Grifo J. Blastocyst culture selects for euploid embryos: comparison of blastomere and trophectoderm biopsies. Reprod Biomed Online. 2014?28 (4):48591
- Brezina P.R., Kee R.W., & Kutteh W.H. Preimplantation Genetic Screening: A Practical Guide.
- Clinical Medicine Insights: Reproductive Health. 2013?7:37-42.
- Haaf T., Tresch A., Lambrecht A., Grossmann B., Schwaab E., Khanaga O., Hahn T., & Schorsch M. Outcome of intracytoplasmic sperm injection with and without polar body diagnosis of oocytes. Fertil Steril. 2010?93 (2):40515.
- Handyside A.H. 24-chromosome copy number analysis: a comparison of available technologies. Fertil Steril. 2013?100 (3):595602.
- Harton G.L., Magli M.C., Lundin K., Montag M., Lemmen J., Harper J.C., European Society for Human Reproduction and Embryology (ESHRE) PGD Consortium/Embryology Special Interest Group. Best practice guidelines for polar body and embryo biopsy for pre implantation genetic diagnosis/screening (PGD/PGS). Hum Reprod. 2011?26 (1):416.
- Magli M.C., Jones G.M., Gras L., Gianaroli L., Korman I., & Trounson A.O.. Chromosome
- Montag M, Köster M, Strowitzki T, Toth B. Polar body biopsy. Fertil Steril. 2013?100 (3):6037.
- Montag M, van der Ven K, Dorn C, van der Ven H. Outcome of laser assisted polar body biopsy and aneuploidy testing. Reprod Biomed Online. 2004?9(4):4259.
- mosaicism in day 3 aneuploid embryos that develop to morphologically normal blastocysts in vitro. Hum Reprod. 2000?15 (8):17816.
- Munné, S., Velilla, E,, Colls, P., Garcia Bermudez, M., Vemuri, M.C., Steuerwald, N., Garrisi, J., & Cohen, J. Self-correction of chromosomally abnormal embryos in culture and implications for stem cell production. Fertil Steril. 2005?84 (5):132834.
- Scott, K.L, Hong, K.H., & Scott, R.T. Selecting the optimal time to perform biopsy for preimplantation genetic testing. Fertil Steril. 2013a?100 (3):60814.
- Scott, R.T, Upham, K.M., Forman, E.J., Hong, K.H., Scott, K.L., Taylor, D., Tao, X., & Treff, N. R. Blastocyst biopsy with comprehensive chromosome screening and fresh embryo transfer significantly increases in vitro fertilization implantation and delivery rates: a randomized controlled trial. Fertil Steril. 2013?100 (3):697703.
| Semakan akhir | : | 5 Januari 2017 |
| Penulis | : | Siti Norfaizah Bt Wagiman |
| Akreditor | : | Krishnan A/L Kanniah |







